С какой целью выполняют анализ крови для определения Антител класса IgG к вирусу кори и характеристики теста
Количественное определение антител, показатель напряженности иммунного ответа на вирус кори. Указывает на имевшую место в прошлом или текущую инфекцию, или вакцинацию против кори.
Чувствительность определения: 0,07 МЕ/мл.
Линейный диапазон: 0,15-5 МЕ/мл.
Метод определения
Иммуноанализ.
Исследуемый материал
Сыворотка крови
Синонимы: Анализ крови на антитела к кори; IgG антитела к вирусу кори; Антитела класса G к вирусу кори; Иммуноглобулины класса G к Measles Virus; Ат к вирусу кори, IgG.
Measles Virus Specific IgG; MV Antibodies, IgG; Anti-Measles Virus IgG; Measles IgG.
Вирус кори относится к роду Morbillivirus семейства парамиксовирусов. Корь – высококонтагиозное заболевание. Передача вируса происходит воздушно-капельным путем. Первоначально вирус размножается в слизистой, затем с кровью попадает в лимфоидную ткань, в которой активно репродуцируется, особенно в моноцитах. Происходит широкое распространение вируса, совпадающее с продромальным периодом заболевания (повышение температуры, недомогание). Появляется кашель, насморк, конъюнктивит. В течение последующих 5-6 суток больные наиболее заразны. Во время появления характерной сыпи (примерно на 14-е сутки) репродукция вируса снижается, но в крови обнаруживаются специфические антитела. С возникновением сыпи симптомы достигают максимума, наиболее тяжелое состояние отмечается на 2-4-е сутки, когда сыпь покрывает все тело. Нередко сыпь сопровождается головной болью, рвотой, болями в животе, поносом и болями в мышцах. Выраженное увеличение лимфоузлов и селезенки, появляющееся в первые дни болезни, может сохраняться несколько недель. Самые тяжелые осложнения кори – поражения центральной нервной системы. Корь у беременных (вследствие наличия иммунитета у большинства
взрослого населения) встречается редко, но, возникнув, может вызвать преждевременные роды, мертворождение и самопроизвольный аборт, однако к порокам развития плода не приводит.
Поскольку нейтрализующие IgG-антитела хорошо проникают через плаценту, новорожденные от матерей, имеющих иммунитет к кори, защищены от инфекции до 6-7-месячного возраста, со второго полугодия жизни восприимчивость растет.
В случае затруднений в диагностике по клинической картине заболевания целесообразно использование серологическох тестов: исследование уровня IgM-антител в крови (см. тест № 251) и IgG-антител к вирусу кори (см. тест № 2500). Неспецифическим лабораторным признаком кори является лейкопения со снижением
абсолютного количества нейтрофилов и выраженным снижением числа лимфоцитов в продромальном периоде и в периоде высыпаний (см. тесты №№ 5, 119).
Антитела класса IgG к вирусу кори появляются вслед за антителами класса IgM примерно через две недели после инфицирования. В ходе дальнейшего развития иммунного ответа их концентрация быстро растет. Специфические антитела в крови можно обнаружить практически у всех больных корью уже ко второму дню появления сыпи. Антитела класса IgG сохраняются после перенесенного заболевания обычно пожизненно, обеспечивая стойкий иммунитет. У иммунных лиц, даже если уровень антител в сыворотке был низкий или не определялся, попадание вируса в организм вызывает быстрый иммунный ответ с подъемом концентрации антител в отсутствие каких-либо проявлений инфекции и выделения вируса. IgG к вирусу кори появляются и в результате вакцинации коревой вакциной, которая в Российской Федерации входит в календарь обязательных прививок. Иммунитет после прививки, в зависимости от свойств вакцины, может быть менее стойким, чем после естественно перенесенного заболевания. Исследование IgG в крови применяют для определения наличия специфического иммунитета и оценки эффективности вакцинации. У новорожденных до 6-7-месячного возраста в крови могут выявляться материнские IgG-антитела (легко проникающие через плаценту, в отличие от IgM).
- Цены
- Цены на анализы
- Вирус кори IgG
Алексеев Андрей Викторович
Врач клинической лабораторной диагностики,
Серологический анализ крови на IgG к вирусу кори
Серологический анализ крови на IgG к вирусу кори – лабораторное иммуноферментное исследование, которое позволяет выявить антитела G к антигенам возбудителя кори.
Корь – острая вирусная инфекция, отличающаяся высокой контагиозностью. Пик заболеваемости приходится на холодное время года. Возбудитель – РНК-содержащй вирус из семейства парамиксовирусов. Путь передачи – воздушно-капельный. Источник инфекции – больной человек, который выделяет вирус в окружающую среду во время кашля и чихания. Он заразен с последних четырех дней инкубационного периода до пятого дня с момента появления высыпаний. После выздоровления остается стойкий иммунитет.
Основу клинической картины составляет сочетание катаральной симптоматики (кашель, насморк), коревой энантемы (красных мелких пятен на твердом и мягком небе) и экзантемы – сыпи на теле. Сначала она появляется на лице, шее и постепенно распространяется вниз по телу, сами пятна часто сливаются. После разрешения на их месте кожа начинает шелушиться. Специфический признак заболевания — пятна Филатова-Коплика-Бельского, которые можно обнаружить на слизистой оболочке щек на уровне премоляров.
Иммуноглобулины G – особые антитела, появляющиеся в крови с некоторым запозданием – примерно через 2 недели с момента заражения (первыми в ней начинают циркулировать IgМ). Их титр нарастает постепенно. Достигнув определенного уровня, он может сохраняться довольно длительное время. И поскольку эти гликопротеины составляют около 80% от всех типов иммуноглобулинов, обнаружить их несложно. При повторном контакте с вирусом они обеспечивают иммунный ответ.
Характеристика возбудителя кори
Вирус кори – это РНК-содержащий микроорганизм из рода Morbillivirus. Он сохраняет устойчивость только в теле человека, быстро разрушается снаружи. Негативное влияние на него имеет ультрафиолет, воздух, температура свыше 50°. Но он может передаваться контактно-бытовым путем, так как выживает в таких условиях до 2 суток.
После попадания в организм человека вирус проходит следующие пути:
- первичное перемещение в системный кровоток, где формируется инкубационный период с активным размножением патогенного микроорганизма при отсутствии клинических симптомов в течение 4-10 суток;
- перемещение в конъюнктиву глаз, эпидермис, слизистую оболочку рта, верхние отделы дыхательных путей;
- развитие характерной клинической симптоматики с 5-11 дня, в среднем до 10 дней подряд.
В тяжелых случаях (в основном у взрослых пациентов) происходит поражение тканей головного мозга. То есть развивается энцефалит, вызывающий неврологические расстройства. Если иммунная система человека работает слабо, к вирусу присоединяется вторичная бактериальная инфекция, особенно в дыхательной системе. Поэтому у пациента обнаруживается трахеит, бронхит, пневмония и другие болезни.
Потребность проведения анализа
Врачи рекомендуют проводить исследование на обнаружение IgG к кори для следующих целей:
- обнаружение специфического иммунитета против кори для выявления наличия или отсутствия перенесенного заболевания или вакцинирования;
- обнаружение патологии;
- выявление специфического иммунитета, выработанного при недавно перенесенной болезни;
- определение носительства, когда вирус присутствует в системном кровотоке, но явные клинические симптомы отсутствуют;
- диагностика осложнений (бронхит, пневмония, миокардит, энцефалит), вызванных различными инфекционными заболеваниями.
Особенно важно определение иммуноглобулинов женщинам, которые готовятся к беременности. Они могут предварительно провести вакцинацию, если антитела в их крови отсутствуют. Это предотвратит заражение патологией во время вынашивания.
Особенности выделения иммуноглобулинов при кори
Корь попадает в организм человека воздушно-капельным, контактно-бытовым, плацентарным, инъекционным путем. Вирус быстро мигрирует в системный кровоток, в ответ на него начинает реагировать иммунитет. Выделяются защитные клетки, вырабатывающие специфические антитела. Они бывают двух видов:
- IgM – защитные антитела, вырабатывающиеся сразу после вторжения патогенного микроорганизма, но начинающие уменьшаться в течение следующих 2 недель;
- IgG – защитные антитела, вырабатывающиеся на 2-4 неделю после первичного инфицирования, но в крови они остаются пожизненно, предупреждая повторное заражение.
IgG могут появляться не только после болезни, но и вакцинирования. Они могут быть обнаружены даже в крови новорожденных, так как получали их через плаценту во время внутриутробного развития.
Показания к проведению анализа
Серологический анализ крови на IgG к вирусу кори назначают при:
- подозрении и клиническом проявлении кори;
- подтверждении ранее перенесенного заболевания, особенно если оно протекало бессимптомно или в атипичной форме;
- оценке эффективности проведенной вакцинации против кори;
- обследовании лиц, пребывавших в тесном контакте с больным человеком;
- дифференциальной диагностике кори с другими вирусными инфекциями.
Правила подготовки к анализу
Кровь из вены для анализа сдают натощак. Не рекомендуется употреблять пищу как минимум за 8 часов до исследования. Обязательно исключить из рациона жирные блюда и любые алкогольные напитки. Воздержаться от физической нагрузки и избегать стресса. Питьевой режим без изменений.
Ход проведения исследования
Иммуноглобулины в крови человека рекомендуется определять посредством иммуноферментного анализа. Для него требуется изъятие венозной крови из локтевой ямки пациента. Ее перемещают в пробирки с содержанием антикоагулянта, препятствующего образованию сгустков.
Далее выполняют ряд этапов ИФА:
- пробирки устанавливают в прибор для центрифугирования, прокручивая образцы на высоких оборотах;
- из разделенных образцов берут только плазму, то есть прозрачную, слегка желтую фракцию;
- перемещают плазму в рабочий планшет, содержащий небольшие лунки;
- добавляют конъюгат, чтобы внутри образцов произошла реакция;
- инкубируют плазму с конъюгатом, чтобы произошла реакция;
- перемещают содержимое в фотокалориметр, определяя точную концентрацию иммуноглобулинов G против вируса кори.
Фотокалориметр самостоятельно подсчитывает данные, выдавая их на бланке анализов. Они точные, определяются в МЕ/мл. Так как работа проводится на полуавтоматическом анализаторе, риск поучения ложноположительных или ложноотрицательных данных практически отсутствует.
Специфичность анализа
Выделенная фракция IgG вырабатывается только в ответ на вторжение вируса кори. Анализ специфичен, достоверен, крайне редко приводит к появлению ложных данных, проявляющихся в следующих случаях:
- неправильная подготовка;
- врачебная ошибка.
Выявленные антитела невозможно перепутать с защитными белками, вырабатываемыми против других вирусов. Поэтому можно получить правильные данные, сдав венозную кровь.
Расшифровка результатов анализа
- Отрицательные результаты (менее 0,12 МЕ/мл). Говорят об отсутствии инфицирования, слабом иммунном ответе, неэффективной вакцинации или слишком раннем периоде заболевания, когда выработка иммуноглобулинов G еще не началась.
- Сомнительные результаты (0,12 — 0,18 МЕ/мл). Рекомендуется повторная сдача анализа через 2 недели.
- Положительные результаты (более 0,18 МЕ/мл) свидетельствуют о текущей или ранее перенесенной инфекции, а также формировании иммунитета после проведенной вакцинации.
Вспомогательные анализы
Для обнаружения патологии в первую очередь проводят визуальный осмотр. Оценивают состояние слизистых оболочек, глаз, эпидермиса. Для подтверждения болезни проводят анализ ИФА на обнаружение иммуноглобулинов. Этот тест наиболее специфичен и достоверен. В процессе лечения могут потребоваться и другие исследования, чтобы выявить состояние организма:
- общий анализ крови – лейкоцитоз, повышенное СОЭ;
- рентгенография легких при подозрении на развитие бронхита и пневмонии;
- ЭЭГ головного мозга, люмбальная пункция при подозрении на поражение центральной нервной системы вследствие распространения возбудителя через гематоэнцефалический барьер.
Благодаря вспомогательным анализам врач может откорректировать методы лечения, назначить дополнительные препараты для устранения осложнений.
Вирус кори – это опасный возбудитель, который может перемещаться в организм любого человека, вне зависимости от возраста и пола. Он поражает кожу и слизистые оболочки. Реже микроорганизм вызывает осложнения для других внутренних органов. Например, респираторной системы, ЦНС. Чтобы предупредить осложнения и своевременно провести методы терапии, требуется проведение анализа венозной крови на наличие иммуноглобулинов G к кори. Это достоверный тест, который в точности выявляет наличие или отсутствие защитных белков, вырабатывающихся в ответ на вторжение возбудителя.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу. Корь: причины появления, симптомы, диагностика и способы лечения. Корь – заболевание с очень высокой контагиозностью (заразностью), вызываемое РНК-содержащим вирусом. Пути передачи кори
- Прямой контакт здорового человека с инфицированным.
- Воздушно-капельный, когда вирус проникает в организм через слизистые оболочки.
Вирус кори неустойчив во внешней среде, быстро погибает при химическом (дезинфектанты) и физическом (нагревание, УФ-облучение) воздействии, при отрицательной температуре может сохраняться до нескольких недель. Возбудитель кори внедряется в организм через слизистые оболочки верхних дыхательных путей, где происходит первоначальное размножение вируса. Начиная с третьего дня инкубационного периода вирусные частицы циркулируют в крови. Попадая в ЦНС, вирус поражает нервные клетки, что может вызвать развитие таких осложнений, как энцефалит, менингоэнцефалит (поражение головного и спинного мозга и его оболочек). У новорожденных в течение трех месяцев сохраняется пассивный иммунитет, полученный от матери, переболевшей корью. У перенесших корь формируется стойкий иммунитет, что делает возможность реинфекции маловероятной. Причины возникновения кори
- Отказ от вакцинации (опасен для детей раннего возраста и беременных).
- Снижение иммунитета.
- Истощение, наличие длительно текущих хронических заболеваний.
- Гиповитаминозы.
Классификация заболевания
По типу клинической картины:
- Корь с типичными симптомами.
- Корь с атипичным течением.
По степени тяжести:
- Легкой степени тяжести.
- Средней степени тяжести.
- Тяжелой степени тяжести.
- Гладкое течение.
- С наличием осложнений, присоединением вторичной инфекции, обострением хронических заболеваний.
По периоду болезни:
- Инкубационный период.
- Катаральный (продромальный) период.
- Период высыпаний.
- Период пигментации.
Симптомы кори
В клинической картине болезни отмечается ряд особенностей: острое начало, высокая температура, появление сыпи на теле и слизистой полости рта на 4-5-й день болезни, выраженные катаральные явления (насморк, боль в горле и т. ) в первые дни. Инкубационный период (с момента попадания вируса в организм до появления первых симптомов) длится около 9-17 дней. В это время происходит активное размножение вируса и его фиксация в разных тканях, но симптомы заболевания отсутствуют. В это время возможно введение противокоревого иммуноглобулина с целью нейтрализации вируса. Однако применение данного метода актуально не позднее 5 дней после контакта с больным корью. Затем наступает катаральный период с лихорадкой (высокая температура тела, сопровождаемая ознобом, обычно сохраняется 4-7 дней), насморком, кашлем (вызванным раздражением задней стенке глотки стекающей слизью из носа), покраснением глаз с признаками конъюнктивита и слезотечением. Возможно появление мелких белых пятен на внутренней поверхности щек (пятна Бельского–Филатова–Коплика) – признак, присущий только кори. В продромальный период вируса выходит из внутритканевого расположения в кровь и распространяется по организму. На нёбе ко 2-3-му дню заболевания появляются темные мелкие пятна, которые сохраняются до исчезновения высыпаний на коже. Для болезни характерны симптомы общей интоксикации: недомогание, слабость, отсутствие аппетита, возможна кратковременная диарея. Примерно на третий день лихорадки возникает пятнисто-папулезная (слегка возвышающаяся над кожей) сыпь на шее, потом за ушами, затем вдоль волосистой части головы. В течение суток сыпь распространяется на щеки и туловище. Это особенность именно кори: первоначальное появление сыпи на голове с переходом на туловище. Ко второму дню сыпь появляется на коже рук и ног, на третий день высыпания можно обнаружить на стопах.
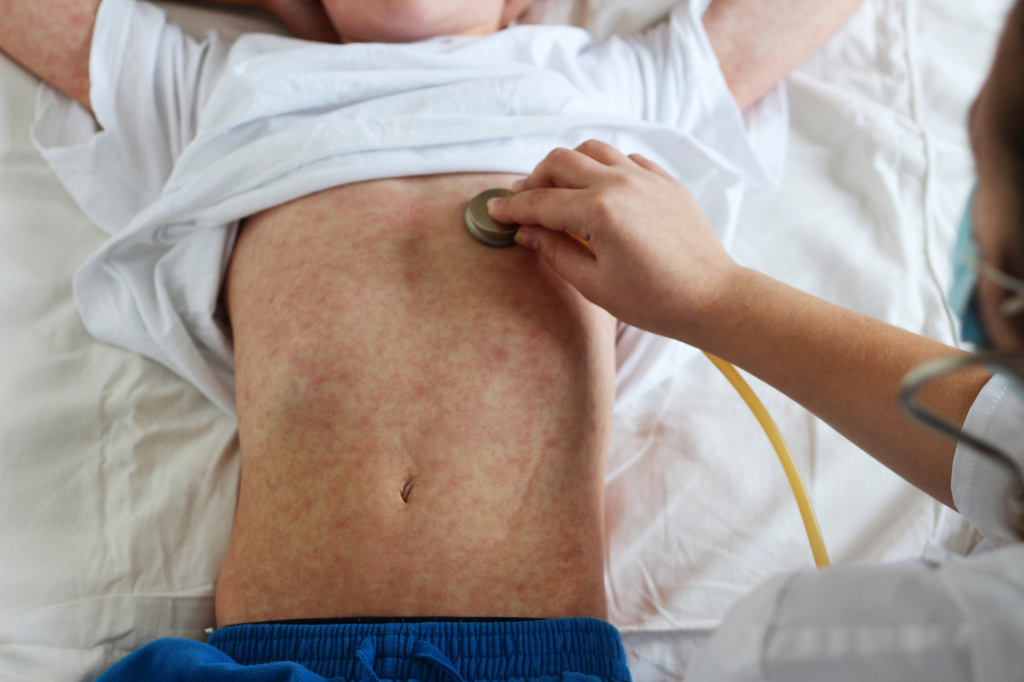
Особенности сыпи (на какие сутки появилась, место возникновения первых высыпаний, сопровождалась ли лихорадкой, внешний вид сыпных элементов, темпы распространения) – важный диагностический признак кори, отличающий ее от других инфекционных заболеваний. Сыпь сохраняется на коже около 6 дней, от момента инфицирования до появления пятен проходит 14 дней. Через три дня после появления на лице сыпь бледнеет, затем шелушится; высыпания при этом не имеют четких границ, неровные, сливающиеся между собой. Это период пигментации, длящийся около полутора недель. Его характерные признаки – ослабление симптомов интоксикации, тенденция к нормализации температуры тела, уменьшение или исчезновение насморка, кашля. В это время возможно развитие осложнений, что связано с выраженным подавлением вирусом кори функций иммунной системы и приводит к обострению хронических заболеваний или присоединению вторичной инфекции. Отличительной чертой кори является нисходящий характер кожных проявлений, сильная лихорадка, появление пятен на внутренней поверхности щек, губ, десен, на твердом нёбе. У взрослых кожные проявления обычно обильнее, чем у детей. Незаразным считается больной корью с 5-го дня от появления высыпаний. Опасен для здоровых людей пациент с последних двух дней инкубационного периода (8-10-й день после контакта с вирусом кори) до 4-го дня наличия высыпаний на коже. Диагностика кори основывается на определении уровня иммуноглобулинов класса М в крови, начиная с 5-7-го дня болезни. Выявление IgM к вирусу кори указывает на острую инфекцию, выявлении IgG – на перенесенную (вследствие заболевания или вакцинации).
Определение IgM неактуально, если накануне заболевания проводилась вакцинация. Для выявления РНК вируса в крови применяют метод ПЦР.
Необходим общий анализ крови и лейкоцитарная формула.
Для своевременной диагностики поражения почек следует сдать общий анализ мочи.
Для выявления поражений легких с развитием пневмонии проводят рентгенографию или компьютерную томографию органов грудной клетки.
В диагностике поражений миокарда используют ЭКГ и ЭхоКГ.
ЭКГ за 5 минутИсследование функциональных возможностей сердца – быстро, безболезненно и информативно.
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
К каким врачам обращатьсяПри появлении первых симптомов заболевания (насморк, лихорадка, слезотечение) необходимо обратиться кили инфекционисту. Врач сможет поставить диагноз и назначить лечение. При атипичном течении болезни, когда превалирующим симптомом служит появление сыпи, возможно обращение к врачу-дерматологу, который по ее характеристикам может предположить диагноз и направит на необходимые консультации. Беременным илипланирующим беременность женщинамрекомендовано наблюдаться удля назначения соответствующих обследований и анализов, веденияи решения вопроса о целесообразности проведения профилактических мероприятий.
При первых признаках поражения ЛОР-органов, изменении характера выделений из носа (появление патологических примесей – крови, гноя) необходимо обратиться за помощью к оториноларингологу. Для подтверждения диагноза проводится осмотр врачом, рентгенография R09 или компьютерная томография придаточных пазух носа, для подбора оптимальной терапии берут мазок со слизистой верхних дыхательных путей.
При отеке гортани, затрудненном дыхания вероятен диагноз ложного крупа – жизнеугрожающего состояния, при котором обязательно обращение к врачу. В случаях бактериального поражения органов зрения необходимо обратиться к офтальмологу для осмотра, определения тактики лечения и проведения необходимых анализов – взятия соскоба с конъюнктивы и посева отделяемого из глаза на чувствительность флоры к антибиотикам.
При появлении судорог, очаговой неврологической симптоматики, упорной головной боли, нарушений зрения, галлюцинаций, потери сознания следует незамедлительно обратиться кдля оказания специализированной помощи и исключения или подтверждения поражения нервной системы. В диагностике таких состояний используется КТ или МРТ головного мозга, анализ спинномозговой жидкости.
КТ головного мозга и черепаСканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
МРТ головного мозгаБезопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При сохранении кашля с отхождением мокроты, лихорадки необходимо обратиться кдля диагностики воспалительных заболеваний легких. Помимо лучевых методов диагностики возможно проведение анализов мокроты (общего и посева на чувствительность к антибиотикам) для подбора максимально эффективной терапии.
При отсутствии осложнений лечение можно проводить в домашних условиях при условии периодического врачебного осмотра. Больному назначают общеукрепляющие препараты (витамины), рекомендовано обильное питье, при лихорадке – жаропонижающие средства и другое симптоматическое лечение. При развитии осложнений пациента госпитализируют для проведения массивной терапии для уменьшения или полного регресса осложнений течения кори. Для экстренной профилактики вводят противокоревой иммуноглобулин или нормальный человеческий иммуноглобулин; контактировавших с заболевшим изолируют на время всего инкубационного периода. При присоединении вторичной инфекции, развитии пневмонии, бронхита назначают антибиотики.
- Развитие воспалительных заболеваний ЛОР-органов: отита, синусита, фронтита (воспалительные заболевания ушей, придаточных пазух носа). Развитие этих патологий связано с отеком слизистой оболочки верхних дыхательных путей в ответ на проникновение вируса, что мешает нормальному прохождению слизи, продуцируемой в полости носа.
- Осложнение течения конъюнктивита (воспаление слизистой оболочки, выстилающей веки изнутри) из-за присоединения бактериальной инфекции с развитием блефарита, иридоциклита (воспаление век, радужной оболочки глаз и т. п.).
- Тропность вируса к клеткам центральной нервной системы может привести к развитию энцефалита и менингоэнцефалита (воспаление мозговых оболочек и мозга). Эти состояния являются прямой угрозой жизни пациента и требуют специализированной помощи в условиях стационара. Коревой энцефалит, по данным медицинской статистики, является очень редким осложнением.
- Развитие пневмонии или бронхита – довольно часто встречающееся осложнение кори. Связано с попаданием в бронхи и легкие обильно продуцируемой верхними дыхательными путями слизи.
- Ложный круп – заболевание инфекционно-аллергической природы, при котором из-за отека верхних дыхательных путей происходит критическое сужение гортани, угрожающее удушьем. Чаще развивается у детей. Требует незамедлительного обращения к врачу.
- Изоляция больного корью на срок от 5 дней.
- Разобщение непривитых лиц, находившихся в контакте с больным корью, на срок до 17 дней.
- Своевременное проведение вакцинации в полном объеме у лиц из групп риска или живущих в эндемичных регионах.
- Введение нормального иммуноглобулина человека беременным, контактировавшим с вирусом кори, в течение первых 5 дней после контакта (экстренная профилактика). Небеременным вводят противокоревой иммуноглобулин в такие же сроки.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
- 25123
19 Августа
- 25118
18 Августа
- 25115
12 Августа
Краснуха (немецкая корь, Rubella, Measles)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу. Краснуха: причины появления, симптомы, диагностика и способы лечения. Определение
Краснуха – острое инфекционное заболевание, передающееся воздушно-капельным путем. Местом внедрения (входными воротами) вируса краснухи (Rubella virus) является слизистая оболочка верхних дыхательных путей. Человек — единственный известный носитель этого вируса. У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, повышенную температуру (<39°C), рвоту и легкий конъюнктивит. Сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затем опускается ниже по телу и длится 1-3 дня. Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. У инфицированных взрослых людей, чаще у женщин, может развиться артрит с болями в суставах, который длится обычно 3-10 дней. Причины появления краснухиИсточником инфекции могут быть больные, у которых краснуха протекает в острой форме, а также те, у кого заболевание проходит в стертой и атипичной форме. У 30-50% инфицированных детей краснуха протекает бессимптомно. Восприимчивость к краснухе всеобщая, но считается наиболее высокой у детей в возрасте от 3 до 4 лет. Для возникновения заболевания однократного контакта с больным недостаточно — к заражению приводит длительный и тесный контакт. Инфекция не передается через предметы и третьих лиц вследствие малой устойчивости вируса во внешней среде. Кодирование по МКБ-10
В 06. Краснуха (немецкая корь). В 06. Краснуха с неврологическими осложнениями:
- энцефалит (G05.1),
- менингит (G02.0),
- менингоэнцефалит (G05.1).
В 06. Краснуха с другими осложнениями:
- артрит (M01.4),
- пневмония (J17.1).
В 06. Краснуха без осложненийКлиническая классификация краснухи:
- типичная;
- атипичная:
- с изолированным синдромом экзантемы,
- с изолированным синдромом лимфоаденопатии,
- стертая,
- бессимптомная.
- легкой степени тяжести,
- средней степени тяжести,
- тяжелая.
- гладкое;
- негладкое:
- с осложнениями,
- с наслоением вторичной инфекции,
- с обострением хронических заболеваний.
Симптомы краснухи
Интоксикационный синдром: недомогание, небольшая слабость, умеренная головная боль, иногда боль в мышцах и суставах. Температура субфебрильная или нормальная, иногда повышается до фебрильных значений, держится 1-3 дня. Синдром поражения респираторного тракта (катаральный синдром) выражен слабо. Отмечается незначительная гиперемия зева, конъюнктивит, сыпь в виде мелких бледно-розовых пятнышек на мягком небе (пятна Форхгеймера). Иногда отмечается гиперемия, зернистость слизистой ротовой полости, точечные кровоизлияния на язычке и мягком небе. Ринит, сухой кашель обычно наблюдаются у детей старшего возраста. Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия. Синдром экзантемы относится к числу постоянных признаков краснухи. Сыпь сначала появляется на лице, за ушами, на волосистой поверхности головы, в течение суток распространяется с лица на туловище и на конечности. Ввиду быстрого распространения экзантемы создается впечатление одномоментности высыпания. Сыпь более выражена на разгибательных поверхностях конечностей, на спине, пояснице, ягодицах. У 75% больных сыпь мелкопятнистая (диаметром 5-7 мм), в отдельных случаях (у 5% пациентов) она может быть крупнопятнистой (диаметром 10 мм и более), реже – пятнистопапулезной. На ладонях и подошвах экзантема отсутствует. Диагностика краснухи производится путем сбора анамнеза, клинического осмотра, лабораторных и специальных методов обследования и направлена на определение нозологии и клинической формы, тяжести состояния, выявление осложнений и показаний к лечению. Клинический анализ крови в остром периоде болезни необходимо проводить всем пациентам для определения уровня лейкоцитов, числа плазматических клеток, тромбоцитов, СОЭ.
Серологический метод (ИФА) назначают пациентам с клиническими симптомами краснухи для подтверждения диагноза. Исследование крови проводят с целью выявления специфических антител, относящихся к иммуноглобулинам класса M (IgM) и класса G (IgG). Исследование группы репродуктивно значимых инфекций проводят беременным женщинам для выявления предрасположенности к заболеванию, при этом положительная реакция возможна только в случае ранее перенесенного заболевания.
Вирусологическое исследование направлено на раннее выявление вируса краснухи в организме человека (первые 72 часа после появления сыпи). Исследование проводится из любых смывов – крови, слюны, мочи и др. Применяется в отдельных случаях как специальное исследование. Молекулярно-биологический метод — полимеразная цепная реакция (ПЦР) применяется в целях определения генотипа возбудителя краснухи, мониторинга персистенции вируса у детей с синдромом врожденной краснухи, в качестве дополнительного метода исследования у беременных женщин.
Окончательный диагноз выставляется с учетом всех проведенных исследований и указанием следующих данных:
- эпидемиологических (контакт с больным краснухой в пределах инкубационного периода, наличие вакцинации),
- клинических (увеличение периферических лимфатических узлов, наличие сыпи, ее характер и локализация, выраженность интоксикации и лихорадки, синдром поражения респираторного тракта),
- лабораторных (лейкопения, тромбоцитопения, СОЭ; выявление антител к вирусу краснухи классов IgM, IgG или низкоавидных IgG, выделение вируса в различных биологических жидкостях).
К каким врачам обращаться
При первых симптомах краснухи следует обратиться к врачу общей практики (семейному врачу) или. Детей осматривает. Специализированная медицинская помощь, в том числе в условиях стационара, оказывается врачами-инфекционистами и другими специалистами и включает профилактику, диагностику, лечение заболеваний и состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию. Принципы лечения больных краснухой предусматривают решение следующих задач:
- предупреждение развития осложнений со стороны органов и систем;
- предупреждение формирования остаточных явлений.
Больному требуется постельный режим и изоляция в течение всего острого периода. Лечение больных с диагнозом «краснуха» легкой и средней степени тяжести осуществляется в амбулаторных условиях, при тяжелом течении заболевания – в условиях стационара. Госпитализация также показана при наличии факторов риска, к которым относятся ранний возраст ребенка; пороки развития сердца, органов слуха и зрения; энцефалопатия; иммунодефицитные состояния. Показаниями для госпитализации в отделение реанимации и интенсивной терапии являются тяжелые формы краснухи с выраженными неврологическими нарушениями, дыхательной и сердечно-сосудистой недостаточностью. Выбор методов лечения краснухи зависит от клинической картины, симптомов, и может включать назначение лекарственных препаратов и немедикаментозных методов терапии. При неосложненном течении заболевания применяется симптоматическая терапия. Методы медикаментозного лечения:
- средства этиотропной терапии (препараты рекомбинантного интерферона);
- патогенетическая терапия;
- средства симптоматической терапии, в том числе, антибиотики;
- средства иммунотерапии и иммунокоррекции.
Методы немедикаментозного лечения:
- физические методы снижения температуры (обтирание, прикладывание льда, прохладная клизма, обильное питье, жаропонижающие средства;
- витаминные комплексы;
- санация ротоглотки;
- проветривание помещения;
- гигиенические мероприятия.
Осложнения после краснухе возникают редко. К ним относят артриты, которые чаще развиваются у взрослых (30% — у мужчин, 5-6% — у женщин). Припухлость и болезненность суставов появляются через 1-2 дня после угасания сыпи и исчезают в течение 1-2 недель без остаточных явлений. Обычно поражаются мелкие суставы кистей рук, реже – коленные и локтевые. Краснушный энцефалит характеризуется выраженной неврологической симптоматикой. Больные отмечают усиление головной боли, ухудшение общего самочувствия, в дальнейшем могут возникать судороги, коматозное состояние. Возможно развитие менингоэнцефалита, энцефаломиелита. Крайне редко отмечается развитие невритов, полиневритов, пневмоний, синуситов, отитов, нефритов, тромбоцитопенической пурпуры, поражения поджелудочной железы с развитием сахарного диабета 1-го типа. Изредка краснуха осложняется геморрагическим синдромом – кровоизлияниями в кожу и слизистые оболочки, гематурией, носовыми, кишечными кровотечениями. Инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК). Применение вакцины против краснухи обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования. Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ). Для иммунизации применяются медицинские иммунобиологические препараты, зарегистрированные и разрешенные к применению на территории Российской Федерации в установленном законодательством порядке согласно инструкциям по их применению. Иммунизация против краснухи проводится в рамках национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям. Неблагоприятные реакции на вакцинацию обычно бывают легкими и включают боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли. Каждый случай краснухи подлежит регистрации и учету в «Журнале учета инфекционных заболеваний» по месту их выявления в медицинских и иных организациях (детских, подростковых, оздоровительных и др. ), а также территориальными органами, осуществляющими государственный санитарно-эпидемиологический надзор. Профилактические мероприятия направлены на раннюю и активную диагностику, лечение, изоляцию больных.
- Постановление Главного государственного врача РФ «Об утверждении Программы «Профилактика кори и краснухи в период верификации их элиминации в Российской Федерации (2013-2015 гг.)» и плана ее реализации». Зарегистрировано в Минюсте РФ 30 августа 2013 г. № 29831.
- Санитарно-эпидемиологические правила «Профилактика кори, краснухи и эпидемического паротита» СП 3.1.2952-11. Зарегистрировано в Минюсте РФ 24 ноября 2011 г. № 22379.
- Руководство по эпидемиологическому надзору за корью, краснухой и синдромом врожденной краснухи в Европейском регионе ВОЗ. Обновленное издание, декабрь 2012 г.

Консультация со специалистом:
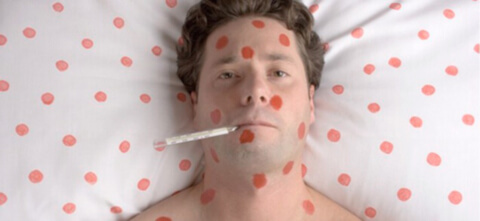
ПричиныБолезнь передается воздушно-капельным путем. Единственный источник инфекции — больной человек. Но распространителем вируса он является в течение короткого промежутка времени: с двух дней до окончания инкубационного периода до пяти дней после появления сыпи на коже и слизистых оболочках. Наиболее заразен человек до появления сыпи — когда внешние проявления кори еще не дают о себе знать. При контакте с больным в этот период вероятность заболеть (при условии, что вы не привитые), практически 100%. Даже 0,01 мл слюны может содержать вирус в огромном количестве. Если человек переболел корью, то в будущем беспокоиться ему не о чем: второй раз он не заболеет. Стойкий иммунитет к вирусу будет сохраняться до конца жизни. Дети младенческого возраста получают иммунитет с грудным молоком матери, если она переболела корью в прошлом или была вакцинирована. Чаще всего корью болеют дети дошкольного (реже — школьного) возраста. Заражение происходит в детских садах, школах и других местах массового скопления людей. Наиболее вероятная причина вспышки эпидемии кори — отсутствие вакцинации и миграция людей. Вирус кори быстро погибает от солнечного света и ультрафиолетового излучения, является неустойчивым к влиянию внешней среды. Поэтому заразиться можно только при непосредственном (близком) телесном контакте с больным человеком:
- при разговоре;
- объятиях;
- поцелуе.
Известны случаи врожденной кори. При этом заражение плода происходит от инфицированной матери через плаценту. Из-за этого корь считается одним из самых опасных заболеваний, которые могут постигнуть беременную женщину.
Симптомы и признаки
От момента инфицирования до появления явных симптомов кори проходит от девяти до 17 дней. До этого вирус кори находится в «спящем» состоянии — инкубационный период протекает бессимптомно. Болезнь начинается резко и крайне агрессивно. Первая стадия кори может напоминать другие заболевания, в частности, ОРЗ и другие инфекции дыхательных органов. Среди первых симптомов:
- повышение температуры тела до 38-39 °С;
- насморк;
- слезотечение;
- кашель;
- ломота в теле;
- чихание;
- головная боль.
Больной корью жалуется на общее недомогание, тянущую боль в мышцах, хрипоту и осиплость голоса, отек слизистой носа, боязнь света. Иногда наблюдается опухлость лица и век, возникает конъюнктивит.
Наиболее характерный признак кори — розовые пятна с беловатыми пятнышками в центре (медицинское название — пятна Бельского-Филатова-Коплика). Сначала признаки высыпаний появляются на слизистой оболочке щек напротив малых коренных зубов. Нередко корь сопровождается бледно-розовой крапленой сыпью, которая быстро исчезает. Сыпь может иметь скарлатиноподобную или пятнистую форму.
На 3-4 день после возникновения первых симптомов состояние больного значительно ухудшается. Насморк и слезотечение переходят в более интенсивную форму. Высокая концентрация вируса в организме приводит к общей интоксикации, которая протекает со всеми сопутствующими симптомами. Воспаляются шейные лимфоузлы, пропадает аппетит, возникает диарея или другие проблемы с желудочно-кишечным трактом.
За ушами появляется специфическая сыпь экзантема — дерматозное высыпание в виде красных или розовых пятен, которые бледнеют при надавливании. В течение дня или двух она распространяется на все тело. Сначала сыпь атакует лицо, шею и верхнюю часть груди, на следующий день — кожные покровы туловища и верхних конечностей, а еще через день — и нижних.
Сыпь сохраняется 3-4 дня, после чего постепенно бледнеет и исчезает в таком же порядке, в котором и появлялась. Сыпь может оставлять после себя видимую пигментацию, которая со временем переходит в мелкое отрубевидное шелушение. Когда исчезает сыпь, снижается температура и пропадает насморк.
Корь опасна не только симптоматическими проявлениями, но и рядом возможных осложнений. Самое опасное из них — энцефалит. Эта инфекция поражает головной мозг и нервную систему человека. Симптомы болезни пагубно влияют на белое и серое вещество, что приводит к отмиранию нервных клеток и воспалению проводящих путей головного мозга. Больной может стать инвалидом или даже умереть.
Взрослые переносят корь тяжелее, чем дети. Одно из самых сложных последствий — полная утрата зрения. Больше всего летальных случаев среди детей возрастом от одного дня до года. У беременных инфекция кори может спровоцировать выкидыш или преждевременные роды. В отдельных случаях возможен летальный исход роженицы.
Диагностика

При подозрении на корь необходимо сразу же обратиться к инфекционисту. Так как первые симптомы могут указывать на ОРЗ, больной может не посещать врача. Поэтому важно уметь отличать корь от других заболеваний. После обнаружения вышеупомянутых симптомов следует провести внимательный самоосмотр.
Обследуйте ротовую полость, ведь при кори обязательно появляются высыпания — пятна Бельского-Филатова-Коплика. Характерная сыпь указывает на заболевание с почти 100% точностью. Диагностика кори включает лабораторные методы исследования. Иногда (при наличии осложнений) могут понадобиться и инструментальные методы. В частности, МРТ головы при подозрении на энцефалит.
Лабораторное исследование включает анализ крови, который проводится для выявления специфических противокоревых антител — всего несколько мл крови и точный диагноз готов. Вирус кори также можно выявить в смывах из дыхательных путей.
Лечение
Неосложненная форма кори требует лишь симптоматического лечения. Иммунная система самостоятельно борется с болезнью. Для облегчения симптомов и во избежание осложнений заболевания больному показаны:
- постельный режим;
- препараты от насморка и конъюнктивита;
- средства от кашля и боли в горле;
- антигистаминные препараты;
- полноценное питание;
- комплекс витаминов.
Больного необходимо изолировать сразу после обнаружения высыпаний. В комнате, где он находится, нужно регулярно проводить влажную уборку (хотя бы раз в два дня) с использованием дезинфицирующих средств — их можно заменить раствором уксуса с водой. Саму комнату необходимо систематически проветривать.
Шторы или жалюзи следует держать закрытыми — у больных корью наблюдается светобоязнь. Яркий солнечный свет может вызывать у них головную боль и сильное недомогание.
При высокой температуре тела назначаются жаропонижающие препараты. Но их лучше не принимать, если температура не поднимается выше 38,5 °С. Если вы все же принимаете их, тщательно соблюдайте дозировку, которая указана в инструкции (максимум 2 раза на день). Высокая концентрация парацетамола в крови может привести к необратимым изменениям печени.
Еда должна быть жидкой и легкоусвояемой. Синтетические витамины лучше заменить ягодами, фруктами и овощами. Натуральные витамины лучше и быстрее усваиваются организмом, особенно во время болезни. Они берут участие в борьбе против вируса и последующем восстановлении организма.
Также необходимо употреблять много теплой жидкости (не кипятка) — минимум 2,5 литра негазированной воды на день. Особенно благотворно на состоянии больного сказываются чаи с лекарственных трав:
- настой ромашки;
- настой зверобоя;
- чай из шиповника;
- настой липы.
В их составе — огромное количество антиоксидантов, которые выводят токсины и способствуют быстрейшему выздоровлению. От кашля может избавить настой из корня лакрицы — он обладает отхаркивающими свойствами. Принимать настои необходимо по 150-200 мл в течение всего дня (по 3-4 раза).
Невзирая на то, что зачастую корь проходит без медикаментозного лечения, пренебрегать врачебными рекомендациями категорически нельзя. Обращаться к доктору нужно не только для себя, но и для своего окружения. Ведь корь — инфекционная болезнь, которая быстро может обрести масштабы эпидемии. К тому же, из-за неправильного самолечения могут возникнуть осложнения.
При лечении на дому больного должен посещать участковый врач с периодичностью раз в несколько дней. Осложненная форма кори требует лечения в условиях стационара. В случае присоединения сопутствующей инфекции назначаются антибиотики.
К каким врачам обратиться дополнительно?
Иногда для диагностики и лечения кори у детей и взрослых может понадобиться помощь нескольких специалистов. Если в период болезни вас беспокоит кашель, который продолжается после избавления организма от вируса, следует обратиться к пульмонологу. Он обследует легкие, бронхи, трахею и плевру на заболевания дыхательных путей.
Неизменные сопроводители кори — высыпания на теле. В то время как сыпь на слизистой проходит бесследно, пятна на теле у детей и взрослых могут напоминать о себе еще долго. Особенный дискомфорт доставляет рубцы от сыпи на открытых участках кожи. Для устранения этой проблемы нужно обратиться к косметологу. Следы от высыпаний можно убрать с помощью лазерной шлифовки.
При гнойных выделениях из носоглотки и дыхательных путей необходимо пройти обследование в отоларинголога (ЛОР). Запущенные осложнения может вызвать такие заболевания как:
- отит (воспаление уха);
- ларингит (воспаление гортани);
- стоматит слизистой рта и т. д.
Вследствие заболевания может возникнуть интоксикация организма и воспаление печени (гепатит). Если в период болезни вы заметили изменения в цвете кала и мочи, немедленно обратитесь к гепатологу. Возможно придется принимать восстанавливающие препараты.
При сильной аллергической реакции организма, особенно у детей, необходимо проконсультироваться с врачом-аллергологом.
Профилактика
Основная защита организма от инфекций и вирусов — сильный иммунитет. Вирус кори — один из самых заразных, поэтому поражает почти всех. Единственный эффективный метод профилактики этого заболевания — вакцинация.
Прививку от кори применяют относительно детей, но, как показывают медицинские данные, не все они проходят плановую иммунизацию. Лица, которые до 30 лет не болели корью и не были привиты, в течение первых 72 часов после контакта с больным должны пройти вакцинацию.
Детей до года прививают в обязательном порядке в соответствии с календарем плановых прививок. В шестилетнем возрасте проводят однократную ревакцинацию. Серьезные осложнения после прививки практически не наблюдаются.
Здоровые люди, которые контактировали с зараженным, в период до и после появления сыпи, в течение 21 дня должны внимательно следить за своим состоянием. До окончания этого периода (который может оказаться инкубационным) не стоит планировать командировок, поездок на дальние расстояния, навещать семьи с маленькими детьми.
Чтобы избежать заражения людей из близкого окружения стоит носить повязку. Она станет барьером между выделениями из дыхательных путей больного, которые содержат вирус кори, и внешним миром. Особенно осторожным следует быть в зимний период.
Также необходимо тщательно соблюдать правила личной гигиены. В период эпидемии после посещения общественного транспорта и прогулок на улице нужно обрабатывать антисептиком открытые участки кожи.
Но следует помнить, что больной человек является заразным только в определенный период. Через 2-3 дня после того, как появляются пятна и сыпь, он прекращает распространять заболевание. После окончания этого периода заражения бояться не стоит.
Укреплять иммунитет можно с помощью физических упражнений, здорового образа жизни и правильного питания. В теплое время года необходимо употреблять большое количество сезонных фруктов и овощей: яблок, груш, помидоров. Зимой — хурму, апельсины и гранаты.
